药物动态 第7期

国家卫生健康委办公厅关于印发第二批国家重点监控合理用药药品目录的通知
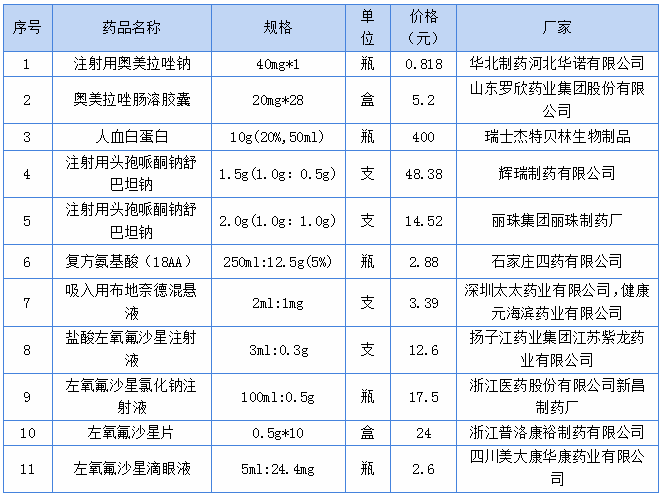
根据国卫办医政函〔2023〕9号文及安徽省皖卫医秘【2023】19号文件精神,依据第二批国家重点监控合理用药药品目录拟定了我院的重点监控药品目录(见下表)。要求医师在使用前应明确药物临床应用的条件和原则,根据文件要求及医院重点监控药品制度,药剂科也将对目录品种进行重点监控管理,进一步规范临床用药行为、促进合理用药。
(编辑:许男奇 校对:左正荣 审核:王智刚)

盐酸米那普仑片

【规格】 25mg*14片(上海现代制药)
【价格】 128元/盒
【适应症】治疗抑郁症。
【用法用量】成人初始剂量为每日50mg,逐渐增至每日100mg,一日2-3次,餐后口服。同所有抗抑郁治疗一样,米那普仑一般在服药1-3周后才显效。停药应逐渐减量停药。治疗初期可合并镇静药和抗焦虑药,以防焦虑症状的出现或加重。
【药理作用】 为抗抑郁药,是一种特异性5-HT与NE再摄取抑制剂。
【药代动力学】吸收:口服吸收良好,口服2-3小时后达血浆峰浓度,空腹给药峰浓度明显低于餐后给药的达峰浓度。与健康成人相比,单次给药老年人的生物利用度明显增加。分布:血浆蛋白结合率很低,单次口服盐酸米那普仑100mg时的血浆蛋白结合率在给药2小时为36.3%,给药9小时为38.5%。代谢:血浆及尿中原型药物大量被检出,还存在其他的葡糖醛酸结合物,脱乙基化合物及脱乙基葡糖醛酸结合物。清除:在给药后48小时原型药物及代谢物合计约85%由尿中排泄。
【不良反应】主要出现在服用米那普仑的第一周内,可持续至第二周,随后将逐渐减弱,抑郁症状将改善。不良反应一般较温和,很少需要停止治疗。一般的不良反应:恶心、呕吐、口干、便秘、震颤、心悸、烦躁不安、头痛、荨麻疹、皮疹、斑丘疹或红斑、瘙痒症。
需提醒患有心血管疾病或同时接受心脏治疗的患者,常见的心血管系统的不良反应可能会加重(例如高血压、低血压、体位性低血压、心动过速或心悸)。单独用药或与其他精神类药物合用时最常见的不良反应主要是眩晕、出汗、焦虑、发热和排尿困难。需要特别关注的重要不良反应有:恶性综合症;5-羟色胺综合症;痉挛;白细胞减少;重度皮肤损伤;抗利尿激素分泌异常综合症(SIADH);肝功能障碍、黄疸。
【特殊人群】
①儿童患者用药的安全有效性尚未确立。
②老年患者的药代动力学试验表明,血中浓度上升,药物消除有延迟的趋势。
③妊娠分级C/D,孕妇及妊娠期妇女权衡利弊后给药,哺乳分级L3,建议哺乳期妇女不宜给药,不得已给药时,需停止哺乳。
④肝功能不全患者,米那普仑的药代参数没有明显改变,无需调整剂量。
⑤肾功能不全的患者,米那普仑的排泄将根据肾功能状况造成比例的延长,轻度肾功能不全无需调整剂量,中重度需调整给药剂量。
【循证依据】
[1]药品说明书。
[2]2022年抑郁症治疗与管理的专家推荐意见:米那普仑作为SNRIs,推荐用于抑郁症单药治疗的一线药物,治疗抑郁症的临床证据明确,效果与SSRIs相当。
[3]2021年抑郁障碍中西医整合专家共识:推荐日剂量100-200mg,可用于抑郁障碍、卒中后抑郁、脑外伤后抑郁。
氢溴酸伏硫西汀片

【规格】10mg*14片(成都康弘药业)
【价格】 398元/盒
【适应症】用于成人抑郁症的治疗。
【用法用量】口服给药,可以与食物同服或空腹服用。初始剂量和推荐剂量均为10mg,每日1次。根据患者个体反应进行调整,最低可降低至5mg,每日一次。抑郁症状缓解后,建议继续接受本品治疗至少6个月,以巩固抗抑郁疗效。接受本品治疗的患者停药时无需逐步减量。
【药理作用】作用机制尚不完全明确,但被认为与抑制5-羟色胺(5-HT)再摄取导致的血清素活性增强有关。氢溴酸伏硫西汀还具有其他一些活性,包括5-HT3受体拮抗作用和5-HT1A受体激动作用,这些活性在发挥抗抑郁效应中的作用尚未确定。
【药代动力学】吸收:口服给药吸收缓慢充分但良好,在7-11小时内血浆浓度达到峰值,绝对生物利用度为75%,在大约2周内达到稳态血浆浓度。分布:广泛分布在血管外,血浆蛋白结合率98%-99%。代谢:主要通过肝药酶CYP2D6及小部分通过CYP3A4/5和CYP2C9催化进行氧化反应,以及之后的葡萄糖醛酸结合,主要代谢物不具有药理学活性。排泄:平均消除半衰期和口服清除率分别为66小时和33L/h,大约2/3的无活性本品代谢物通过尿液排出,大约1/3通过粪便排出。
【不良反应】最常见的不良反应是恶心。不良反应通常为轻或中度,出现在开始治疗的前2周。通常是一过性反应,一般不会导致停药。胃肠道不良反应,如恶心,在女性中更常见。常见不良反应包括梦境异常、头晕、腹泻,便秘,呕吐、皮肤瘙痒、多汗等,其他发生率不详的不良反应有:过敏反应、高催乳素血症、低钠血症、失眠、激越、5-羟色胺综合征、头痛、出血、盗汗、血管性水肿、荨麻疹等。特定不良反应:65岁及以上的老年患者:服用本品10mg,每日1次,或以上剂量时,患者的退出率较高。服用本品20mg,每日1次时,恶心和便秘的发生率(分别为42%和15%)高于65岁以下患者(分别为27%和4%)。
性功能障碍:本品剂量为5-15mg时与安慰剂之间没有差异。然而,本品剂量为20mg时,治疗中出现的性功能障碍(TESD)增多。
【特殊人群】
①关于本品用于孕妇的数据有限,除非临床必需,否则本品不应用于妊娠期妇女。哺乳分级L3级,只有在权衡对婴儿的利大于弊后哺乳期妇女才能使用。
②尚无任何数据确定本品用于18岁以下儿童和青少年的安全性和有效性。
③对于65岁及以上的患者,本品的初始剂量为最低有效剂量每日5mg,每日1次。④无须根据肝功能、肾功能调整剂量。
【循证依据】
[1]药品说明书。
[2]2021年抑郁障碍中西医整合专家共识:推荐日剂量5-10mg,用于成人抑郁障碍,对抑郁障碍患者的认知功能具有保护作用。
[3]2022年抑郁症治疗与管理的专家推荐意见:作为多模式抗抑郁药的代表,通过抑制5-HT转运体介导的5-HT再摄取,同时调节多种5-HT受体活性而发挥抗抑郁作用,其疗效与SSRIs及SNRIs相当(1级证据)。
(编辑:徐卉、许男奇 校对:左正荣 审核:王智刚)
文献阅读
米那普仑治疗抑郁障碍的研究进展
姬彦彬1王忠2陈文浩2陆林2袁凯2*谢雯3*
【摘要】米那普仑是一种新型5-羟色胺与去甲肾上腺素再摄取抑制剂,对于二者的抑制作用相当,主要是通过升高突触间隙5-羟色胺与去甲肾上腺素浓度,增强神经元之间的信号传导而发挥抗抑郁作用。米那普仑主要用于抑郁障碍的治疗。临床研究证实米那普仑在治疗抑郁障碍疗效肯定且不良反应较少,在与其他药物联合应用时较少发生相互作用。本文对米那普仑近些年来治疗抑郁障碍方面的临床研究进展进行文献综述。
【关键词】米那普仑;抑郁障碍;治疗
doi:10.13936/j.cnki.cjdd1992.2020.02.003 中图分类号R749
抑郁障碍是一类以情绪或心境低落为主要表现的疾病总称,伴有不同程度的认知和行为改变。流行病学调查显示:全球约有3.22亿抑郁障碍患者,总体患病率为4.4%,其中,女性和男性的患病率分别为5.1%和3.6%[1]。随着生活节奏的加快,社会心理应激事件的增多,其发病率也不断上升,过去10年间,患有抑郁障碍的总人数增加了18.4%[2]。黄悦勤等人[3]调查显示,抑郁障碍年患病率为3.6%,终生患病率为6.8%。2017年全球疾病负担报告显示,以健康寿命损失年(years lived with disability,YLDs)为评价指标,由抑郁障碍造成的疾病负担占全球疾病总负担的前3位,已成为精神疾病负担中最显著的问题[4]。
现代抑郁障碍单胺假说认为,抑郁障碍患者体内神经递质水平及相关神经通路的功能和结构异常,并引发其受体功能产生长期适应性改变,影响神经元网络之间信号传递,甚至影响基因转录过程[5]。目前药物治疗的作用在于恢复这些系统的正常功能,大多数指南推荐5-羟色胺(5-hydroxytryptamine,5-HT)与去甲肾上腺素(norepinephrine,NE)再摄取抑制剂(serotonin and norepinephrine reuptake inhibitor,SNRIs)作为临床一线用药[6-8],其临床优势主要是基于两种单胺类递质的抗抑郁作用大于任一种单胺类递质作用的假说[9]。米那普仑是一种新型特异性的SNRIs药物,主要用于治疗抑郁障碍,2009年经美国食品药品监督管理局批准也可用于治疗纤维肌痛综合征[10]。米那普仑对5-HT和NE重吸收抑制作用最为平衡(1∶1.6),临床研究证实在治疗轻中度抑郁障碍时其疗效与三环和四环类抗抑郁药(tricyclic and tetracyclic antidepressants,TCAs)和选择性5-羟色胺再摄取抑制剂(selective serotonin reuptake inhibitors,SSRIs)类药物相当[11];对于重度抑郁障碍患者,其疗效优于SSRIs[12];对于复发性抑郁障碍患者,其疗效优于安慰剂[13];米那普仑在疗效确切的同时,也显示出了良好的安全性和耐受性,与其他药物联合应用时,不易发生药物相互作用[14]。本文主要围绕米那普仑治疗抑郁障碍的研究概况进行文献综述。
1、米那普仑的药代动力学
米那普仑吸收良好,其吸收不受进食影响,大部分是经游离状态吸收(85%),单次口服给药50 mg时,2 h后达到血浆高峰浓度150 ng·ml-1。重复给药2-3 d后,在体内达到稳态浓度,此时血浆药物浓度升至峰浓度的70%-100%[15]。米那普仑的半衰期为8-10 h,且在25-200 mg·d-1剂量范围内呈线性药代动力学特点[16],重复给药米那普仑需要停药2-3 d,才能经体内全部清除。经口服给药后,大多数米那普仑都具有较好的生物学活性,并且这些药代学特征在个体和性别之间差异很小。米那普仑主要通过肾脏代谢(50%-60%),其次是结合形成氨基甲酰基葡萄糖苷酸(20%)和经细胞色素P450(8%)排泄。与其他抗抑郁药相比,细胞色素P450在米那普仑代谢过程中只发挥了很小的作用,其很少影响细胞色素P450酶的活性,因此米那普仑在联合其他药物(帕罗西汀、氟西汀、卡马西平、地西泮及阿普唑仑等)共同发挥作用时,几乎不影响其他药物代谢过程,它们之间存在更少的相互作用[15]。
2、米那普仑抗抑郁的作用机制
有研究表明,利血平能通过耗竭突触间隙的5-HT和NE引起抑郁样行为[17],SNRIs能同时阻断5-HT和NE的再摄取,增加突触间隙5-HT和NE浓度。Nogami等[18]通过纳入6名抑郁障碍患者,采用正电子发射型计算机断层显像技术追踪不同剂量米那普仑对脑内5-HT和NE受体的作用发现,米那普仑剂量在50-200 mg时对丘脑的5-HT受体占用率为33%-62%,在25-200 mg时NE受体的占用率为25%-50%,并且两种受体的占用率均呈剂量依赖性,对两种受体占用率的半数有效量(median effective dose,ED50)分别为122.5 mg和149.9 mg。此外,临床上常用治疗抑郁障碍的米那普仑剂量为100 mg,对脑内5-HT和NE受体的占用率均为40%左右。另一项研究也发现米那普仑对脑内的5-HT和NE再摄取部位均具有亲和性,同时抑制5-HT和NE的再摄取,其抑制作用大致相同,但对肾上腺素α和β受体、毒蕈碱样受体、组胺能H1、多巴胺能D2和5-HT2受体没有亲和力,长时间应用也并不增加这些受体的数量和敏感性,表明米那普仑可能只对5-HT和NE受体发挥抑制作用,并不产生抗胆碱能效应和镇静等作用[19]。
米那普仑主要是通过升高突触间隙5-HT与NE浓度,增强神经元之间的信号传导而发挥抗抑郁作用。Moret和Briley[20]研究发现,给予豚鼠腹腔内注射10 mg·kg-1和40 mg·kg-1的米那普仑2 h后,脑内细胞外的5-HT和NE水平均升高3-4倍,此效应能维持6 h,并且发现10 mg·kg-1普萘洛尔与其联合应用具有增强抗抑郁作用。Bel和Artigas[21]采用微量透析技术,在大鼠脑内局部注射米那普仑后发现,与对照组相比,5-HT浓度在前额叶皮层和中缝核分别增加了7和10倍;采用皮下注射30 mg·kg-1米那普仑,这两个脑区细胞外的5-HT含量无明显变化,皮下注射60 mg·kg-1米那普仑,5-HT的含量增加了2-3倍;但在海马脑区给予10 mg·kg-1米那普仑,细胞外5-HT的含量已增加了1.7倍,且相较其他脑区抑制作用持续时间也更持久。另一项研究也发现,给予口服米那普仑会引起内侧前额叶皮质细胞外5-HT和NA水平呈剂量依赖性的升高;并且发现给予口服30 mg·kg-1米那普仑能显著缩短大鼠强迫游泳实验的静止时间和条件恐惧应激实验的不动时间,表明米那普仑具有抗抑郁和抗焦虑作用[22]。这些研究表明米那普仑在脑内对5-HT的再摄取抑制作用呈区域特异性,并且不同的给药方式其抑制作用程度也不相同。米那普仑通过增加突触间隙5-HT和NE的含量,使得突触间隙中5-HT和NE的浓度达到正常传递信息所需的数量,从而产生抗抑郁作用。
一项研究发现,7天重复多次给予米那普仑会导致5-HT1A自身受体的迅速脱敏,解除了对5-HT合成和释放的抑制作用[23]。Tachibana等[24]发现,重复多次给予米那普仑能调节海马脑区神经元可塑性,这可能是由于5-HT能与NE能神经元相互作用的结果。另一项研究也发现NE神经元的β2受体对5-HT系统功能具有调节作用[25]。这些研究表明NA和5-HT系统之间存在密切的交互作用,一种神经递质系统能通过这种交互作用继发的影响另一种神经递质的功能。综上,米那普仑不仅能抑制5-HT和NE受体的再摄取,而且还能通过降低自身受体的敏感性和神经递质系统功能之间的交互作用,增加突触间隙的5-HT和NE的含量,发挥抗抑郁作用。
3、米那普仑的抗抑郁作用研究
3.1米那普仑改善抑郁症状
Sugawara等[26]纳入80名抑郁障碍患者,采用蒙哥马利-艾斯伯格抑郁评分量表(Montgomery-Asberg Depression Rating Scale,MADRS)评估基线水平抑郁症状的严重程度,分为轻度、中度和重度三组,给予米那普仑初始剂量50 mg·d-1,1周后增加剂量为100 mg·d-1,6周后发现米那普仑治疗抑郁障碍的总体有效率为63.5%,其中重度、中度和轻度的有效率分别为72%、70%和44%,表明米那普仑对中重度抑郁障碍患者能显著地改善抑郁症状。另一项研究也发现不同剂量的米那普仑均能改善抑郁症状,其疗效与剂量相关,对于中重度抑郁障碍患者,长期给予高剂量的米那普仑(100 mg·d-1或150 mg·d-1)在改善抑郁症状的同时,也具有良好的耐受性[27]。总结发现,米那普仑在治疗轻中度抑郁障碍时疗效与TCAs和SSRIs类药物相当,对于重度抑郁障碍患者,其疗效优于SSRIs(见表1)[11-12]。此外,锂、奥氮平及利培酮均能增加米那普仑对于难治性抑郁障碍患者的临床疗效,并且具有良好的耐受性[28-30],表明对于难治性抑郁障碍也具有一定的疗效。Morishita和Arita[31]共计观察了206例抑郁障碍患者,对比了米那普仑与氟伏沙明和西酞普兰的起效作用时长,发现应用米那普仑4周后抑郁障碍患者的临床有效率达到80%,而氟伏沙明和西酞普兰则需要6周的作用时间才能达到同样的疗效,表明米那普仑能较快地改善抑郁症状。因此米那普仑对于治疗中重度抑郁障碍患者具有确切的疗效,副作用较少的特点,并且相较于其他抗抑郁药物,其能够较快地改善抑郁症状,提高患者的依从性。
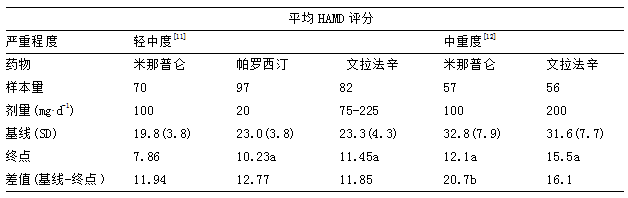
表1不同药物在严重程度不一的抑郁障碍患者疗效比较
注:a:P<0.05,与相应的基线值进行比较;b:P=0.05,与文拉法辛的差值进行比较;HAMD:汉密尔顿抑郁量表;SD:标准差
由于抑郁障碍的复发率高达50%-80%[32],为了改善这种高复发性疾病的预后,目前实施全病程治疗方案。一项纳入16篇随机对照研究(randomized controlled trial,RCT)的荟萃分析,发现米那普仑与TCAs、SSRIs及其他种类抗抑郁药在治疗抑郁障碍急性期的有效率无差异性,但米那普仑的不良事件发生率少于TCAs[33],表明米那普仑可能在治疗急性期抑郁障碍也具有一定的临床疗效及安全性。Rouillon等[13]纳入了500名急性期或有既往病史的抑郁障碍患者,对比米那普仑与安慰剂预防抑郁复发的疗效,经过1年的随访发现,米那普仑维持治疗组(50 mg·d-1)与安慰剂组抑郁症状复发率分别为16.3%和23.6%,表明米那普仑具有预防抑郁障碍复发的疗效。以上结果表明,米那普仑在治疗抑郁障碍急性期能显著地改善抑郁症状,在维持期能减少抑郁障碍复发率,防止复燃及复发。
3.2米那普仑改善抑郁障碍伴随症状
抑郁发作在核心症状的基础上常常还伴有自杀观念、精神运动性症状、躯体及行为障碍,临床上常常由于这些伴随症状更加突出而掩盖了抑郁心境导致漏诊或者误诊,因此对于这些症状的鉴别及治疗尤为重要。一项纳入了30例轻中度抑郁障碍患者的横断面研究,发现有46.7%的轻中度抑郁障碍患者存在自杀观念,应用米那普仑6周后,“Beck自杀意念量表”评分显示随着治疗时长的增加自杀风险逐渐降低。此外,也发现米那普仑能缓解抑郁障碍患者伴随的焦虑情绪[34]。随后Kirino和Gitoh[35]纳入了13名伴有自杀企图的抑郁障碍患者,分为TCAs(阿米替林或氯丙咪嗪)治疗组和米那普仑治疗组,1周后两组汉密尔顿抑郁量表(HAMD)评分均显著地降低,但米那普仑治疗后能显著改善自杀倾向,而TCAs治疗对患者的自杀倾向改善无效,并且患者对米那普仑的耐受性优于TCAs,表明米那普仑在1周内能迅速改善抑郁症状,但在改善自杀企图方面其疗效优于TCAs治疗,并且具有良好的耐受性。但这些研究都是基于小样本非双盲对照试验,米那普仑可能对抑郁障碍的自杀观念有改善,但尚需要大样本高质量的RCT研究。对于米那普仑治疗伴有自杀观念的抑郁障碍患者,应予以密切观察其临床症状、自杀倾向及行为变化情况,尤其是在药物治疗的最初数月内和增减米那普仑剂量时。Sechter等人发现[36],米那普仑能改善抑郁障碍患者精神运动性迟滞症状,而且此症状的改善程度与抑郁症状的改善状况有关。Sugawara等[37]报道了一例抑郁障碍伴有妄想性精神病性症状的患者,应用米那普仑(100 mg·d-1)联合奥氮平(10 mg·d-1)治疗后在缓解抑郁症状的同时被害妄想也消失,且无不良反应发生,表明米那普仑与奥氮平联合应用可能对妄想型抑郁障碍有一定的疗效,而且两者几乎不发生药物相互作用,安全性高。Lemoine等人[38]观察了10名抑郁障碍患者,对比应用100 mg·d-1米那普仑在治疗前后患者睡眠模式的变化,4周后发现MADRS评分平均下降了58%,从治疗开始,总睡眠时间增加,主要是由于N2期睡眠时间增加,睡眠潜伏期减少,总的REM睡眠没有被改变,睡眠效率显著的提高,表明米那普仑可能对抑郁障碍患者的睡眠质量有改善作用。也有报道发现,米那普仑能显著改善难治性抑郁障碍患者的精力丧失和降低疲劳感,这可能与米那普仑升高了脑内5-HT和NE神经递质含量有关[39]。因此米那普仑在改善抑郁症状的同时,可能也对自杀观念、精神病性症状、睡眠障碍及疲劳感等伴随症状有改善作用。
3.3米那普仑在特殊人群中的使用
Chang等学者[40]纳入了63例老年抑郁障碍患者,分为米那普仑组(100 mg·d-1)和帕罗西汀组(20 mg·d-1),8周后发现两组的HAMD和临床疗效总评量表评分均减少,两组之间无差异性,表明米那普仑和帕罗西汀在治疗老年抑郁障碍上具有相似的临床疗效。另一项研究发现,年龄是影响抗抑郁药疗效的重要因素,氟伏沙明在治疗<50岁抑郁障碍患者的疗效优于帕罗西汀和米那普仑,但在≥50岁抑郁障碍患者时米那普仑的疗效优于氟伏沙明和帕罗西汀[41]。对于老年抑郁障碍患者,由于其体内胃肠道血流减少、肝肾功能下降及常常伴有躯体疾病,服用其他药物等须慎重使用米那普仑,定期监测老年患者躯体功能及心理状况的改变[42]。有研究发现,由于米那普仑具有生殖毒性,能增加小鼠胎仔死亡率及降低子代存活指数,因此妊娠期女性患者一般不推荐使用米那普仑,尤其是在孕早期;同时,由于其能增加大鼠乳汁中米那普仑的浓度,因此对于哺乳期女性患者一般也不推荐使用米那普仑,当迫不得已使用时应停止哺乳[43]。目前尚未发现米那普仑在儿童抑郁障碍患者中应用的报道,其安全性及有效性尚未确定。综上,米那普仑对老年抑郁障碍患者也具有一定的疗效,但需要密切关注患者的病情变化,预防不良反应发生。儿童及孕产期抑郁障碍患者不推荐使用米那普仑。
4、米那普仑治疗抑郁障碍共病其他疾病
4.1米那普仑治疗脑卒中后抑郁
抑郁障碍是脑卒中后患者最常见的精神疾病之一,其患病率为17.7%,往往与躯体功能恢复受损和死亡率增加有关[44]。一项纳入14例脑卒中后共病抑郁障碍(post-stroke depression,PSD)患者的横断面研究,发现使用米那普仑能显著降低HAMD评分,即使是使用50-100 mg·d-1的剂量,也能在1-2周内改善患者的抑郁症状,表明米那普仑能快速改善PSD患者的抑郁症状,并且具有良好的耐受性[45]。Sato等[46]纳入了18例PSD患者为期3个月的开放式非随机对照研究发现,米那普仑不仅能改善亚急性期PSD患者的抑郁症状,也能改善其认知功能。另一项纳入了92名脑卒中患者的随机双盲安慰剂对照试验,分为46例实验组服用100 mg·d-1米那普仑和46例对照组服用安慰剂,随访1年后发现,实验组和对照组抑郁障碍的发生率分别为2.22%和15.22%,两组具有显著的统计学差异,表明米那普仑能减少脑卒中后抑郁障碍的发生,有助于脑卒中后抑郁障碍的预防[47]。综上,米那普仑可能改善PSD患者的抑郁症状和认知功能,也有助于预防脑卒中后抑郁障碍的发生。
4.2米那普仑治疗抑郁障碍共病阿尔茨海默病
痴呆症是一个严重且具有挑战性的公共卫生问题,影响着全球3500万人。抑郁障碍在痴呆症中很常见,患病率超过20%,会增加患者的痛苦感,加重认知功能损害,增加死亡率和降低患者的生活质量[48]。Mizukami等[49]纳入了11名阿尔茨海默病(Alzheimer's disease,AD)共病抑郁障碍患者,发现使用米那普仑可显著改善抑郁症状,并能提高患者生活质量和社会功能。进一步研究比较了22例抑郁障碍患者和14例AD共病抑郁障碍患者的临床表现及治疗反应,发现两组的抑郁情绪、兴趣减退、社会活动和精神性焦虑评分均较高,但AD共病抑郁障碍的患者更容易发生精神运动性迟滞,而抑郁障碍组更容易出现失眠和躯体性焦虑;同时还发现米那普仑能够缓解AD合并抑郁障碍患者的抑郁症状、自杀倾向、兴趣丧失、精神运动性迟滞及一些躯体症状,并且很少发生不良反应[50]。
4.3米那普仑治疗抑郁障碍共病2型糖尿病
抑郁障碍与2型糖尿病之间存在的双向关系,即抑郁障碍可预测未来2型糖尿病的发病风险,2型糖尿病可预测发生抑郁障碍的风险,两者共病会增加患者的死亡率和糖尿病并发症的发生率,也会降低患者的生活质量[51]。一项纳入135例抑郁障碍共病2型糖尿病患者,单独用药分为100 mg·d-1米那普仑组和0.5-2 g·d-1二甲双胍组,随访6个月后,发现无论患者是否对抗抑郁治疗有反应,米那普仑都能显著降低患者的空腹血糖和糖化血红蛋白,表明米那普仑能显著改善抑郁症状,同时也可能改变抑郁障碍共病糖尿病患者的血糖代谢参数[52]。由于尚未发现类似的研究,对于米那普仑治疗抑郁障碍共病2型糖尿病的疗效尚不能肯定,还需要进一步的RCT研究明确其疗效。
5、米那普仑治疗抑郁障碍的安全性
荟萃分析发现,米那普仑在治疗抑郁障碍时不良反应的发生率(嗜睡、口干及便秘等)较其他抗抑郁药低,但由于这些文献的异质性较大,证据尚不充分[53]。米那普仑治疗中重度抑郁障碍的主要不良反应为胃肠道症状(恶心、便秘、口干)、神经系统症状(头晕、头痛)、多汗症、心悸及排尿障碍等,这些症状的发生率均超过10%,主要发生在三周内,随后逐渐减弱,一般无需停止治疗[54]。Ansseau等[55]对比了米那普仑和阿米替林的不良反应发生率,发现阿米替林引起血压下降和体重增加的发生率明显高于米那普仑。另一项研究对比了米那普仑与文拉法辛和阿米替林在治疗抑郁障碍时发生严重心血管事件的风险,发现三者之间无统计学差异[56]。以上结果表明,米那普仑在治疗抑郁障碍时具有一定的安全性及耐受性。过量使用米那普仑时(800-1000 mg)主要表现为呕吐、呼吸困难和心动过速等不良反应,应尽快洗胃和服用活性炭等处置方法,并至少持续观察24 h。另外,与其他再摄取抑制剂一样,由于米那普仑和单胺氧化酶抑制剂联合应用会引起致死性5-HT综合征,故禁止米那普仑与单胺氧化酶抑制剂联合使用[57]。
6总结
抑郁障碍是一种常见的高患病率精神障碍,目前主要治疗方式仍是药物治疗,米那普仑不仅能同时抑制5-HT和NE受体的重吸收,也能通过神经递质系统功能之间的交互作用和改变神经元的突触可塑性等,升高突触间隙5-HT和NE浓度,增强突触后神经元的信号传导而发挥抗抑郁作用。许多临床RCT研究已经证明米那普仑在治疗成年人抑郁障碍疗效肯定且耐受良好;在治疗抑郁障碍共病其他疾病方面,由于有些文献样本量较少和质量不高,其疗效尚不能肯定,还需更多样本量的RCT研究;此外,米那普仑与其他药物联合使用时,具有更少相互作用。目前,米那普仑在临床上已被普遍用于治疗抑郁障碍,但在我国人群中关于米那普仑治疗抑郁障碍的临床研究资料较少,如药物的代谢动力学、有效性及安全性及潜在的药物滥用风险等,因此尚需更深入的大规模研究。本文通过总结近年来关于米那普仑治疗抑郁障碍的相关研究进展,期望为该药在临床上更科学广泛的应用提供指导。
(摘自中国药物依赖性杂志( Chin J Dug Depend 2020.29(2) :93-100.)
新型抗抑郁药物氢溴酸伏硫西汀研究进展*
何俊1,乔蓉2,王泽民1,龙森1
【摘要】新型抗抑郁药物氢溴酸伏硫西汀是一个多模式作用机制的抗抑郁药,可以全面改善患者的抑郁症状,包括情绪,躯体及认知。对于重度抑郁障碍(MDD)、抑郁合并重度焦虑障碍、广泛性焦虑障碍(GAD)、使用选择性5-羟色胺再摄取抑制剂(SSRI)或5-羟色胺-去甲肾上腺素再摄取抑制剂(SNRI)药物治疗失败的患者有显著疗效,还可以降低疾病复发的风险,改善患者日常社会功能与认知功能。与传统的抗抑郁药相比较,不良事件发生率小。该文对氢溴酸伏硫西汀的药理作用、药动学、药物相互作用、安全性、临床应用等进行综述,为其深入研究和使用提供参考。
【关键词】伏硫西汀;氢溴酸;抗抑郁药;抑郁;重度
【中图分类号】R971.43【文献标识码】 A【文章编号】1004-0781(2021)10-1351-05
DOI 10.3870/j.issn.1004-0781.2021.10.01
抑郁症被列为全球范围内主要的非致命性健康损害疾病之一,总伤残损失健康生命年的比例为7.5%,中国抑郁症患者超过5400万例,人口比例为4.2%,患病率约为4.4%[1]。抑郁症的发病多在20~60岁职业人群中,导致误工或工作效率低下,造成严重社会负担和经济负担。
尽管精神卫生领域取得突破性的进展,但是相比于其他疾病,抑郁症的总体诊断率和治愈率仍处于较低水平[2]。抑郁症是包含情绪、躯体和认知症状的多维障碍,治疗目标是症状、功能痊愈和生命质量提高,药物治疗是最常用和首选的有效治疗方法。要实现功能的全面恢复,多靶点作用机制的药物被寄予希望。新型抗抑郁药物氢溴酸伏硫西汀(vortioxetine hydrobromide,VH)由灵北(Lundbeck)和武田(Takeda)联合研发,于2013年美国食品药品管理局(FDA)批准上市,是一个多模式作用机制的抗抑郁药,可以全面改善患者的抑郁症状,包括情绪,躯体及认知。对于重度抑郁障碍(major depressive disorder,MDD)、抑郁合并重度焦虑障碍、广泛性焦虑障碍(generalized anxietydisorder,GAD)、使用选择性5-羟色胺(5-HT)再摄取抑制剂(selective serotonin reuptake inhibitor,SSRI)或5-HT-去甲肾上腺素再摄取抑制剂(serotonin norepinephrine reuptake inhibitors,SNRI)药物治疗失败的患者有显著疗效,还可以降低疾病复发的风险,改善患者日常社会功能与认知功能。与传统抗抑郁药比较,不良事件发生率小。2018年4月氢溴酸伏硫西汀(商品名:心达悦)在中国正式上市,笔者对现有的资料进行综述,为VH的深入研究和使用提供参考。
1 、药理机制
VH具有多重模式作用机制,其药理作用主要是作用于多种5-HT受体发挥作用。与5-HT转运体(serotonin transporter,SERT)具有高亲和力[3],通过抑制SERT发挥抗焦虑和抗抑郁作用;与去甲肾上腺素(norepinephrine,NE)转运体和多巴胺转运体亲和力较低。拮抗5-HT3受体增强SSRIs和SNRIs作用,增加NE和乙酰胆碱的水平,改善情感和认知。拮抗5-HT7受体增强SSRIs和SNRIs作用,发挥抗焦虑和抗抑郁作用。部分激动5-HT1B受体增强SSRIs作用。激动5-HT1A受体增加细胞体-树突的5-HT1A自身受体脱敏,增加5-HT的释放发挥抗焦虑和抗抑郁作用[4-10]。
2、 药动学
VH药动学呈线性且不具备时间依赖性。口服吸收良好,且不受食物影响,绝对生物用度为75%。在剂量2.5~75 mg,药物浓度-时间曲线下面积(AUC)与达峰浓度(Cmax)和剂量成正比,分别给药5,10和20 mg·d-1后,达峰浓度分别为9,18和33 ng·mL-1。在7~11 h内血浆浓度达到峰值,通常2周内达到稳态血浆浓度。血浆蛋白结合率高,为98%~99%,不受血浆浓度影响,平均分布容积(Vss)为2600 L,广泛分布于血管外。
VH主要通过细胞色素P450(CYP)酶CYP2D6催化代谢,少量通过CYP3A4/5、CYP2C19、CYP2C9和CYP2A6),主要代谢物是3-甲基-4-(2-哌嗪-1-基-苯磺酰基)-苯甲酸,该代谢物无药理活性。平均消除半衰期是57~66 h,口服清除率为33 L·h-1。VH代谢物59%经尿排泄,26%经大便排泄,少量以原型从尿中排泄[11-14]。
3、药物相互作用
VH是一种弱P糖蛋白(P-gp)底物和抑制剂,在药物相互作用实验中,未观察到其对CYP同工酶有抑制或诱导作用,故不会影响其他药物血浓度。
其他酶抑制或诱导剂可影响VH的血浓度。当VH联用酶抑制剂,如安非他酮、氟西汀、帕罗西汀或奎尼丁时,用量应当减半。当联用酶诱导剂,如利福平、卡马西平或苯妥英钠时,VH的用量应适当增加。不可逆性非选择性单胺氧化酶抑制剂(monoamine oxidase inhibitors,MAOIs)停药14 d后才能使用VH。VH停药14 d后才能使用不可逆性非选择性MAOIs。与5-HT类药物、口服抗凝剂或抗血小板药联用可能导致出血风险增高,因此应谨慎联用[15]。
4、安全性
CITRONE[16]对多项临床研究汇总,VH在5~20 mg·d-1具有较好的安全性和耐受性,最常见的不良反应是恶心、呕吐和便秘。不良反应通常为轻度和一过性,出现在开始治疗的前2周,发生与药物剂量有关,但持续时间一般不超过2周,且反应强度较弱,恶心在女性中常见。
VH对性功能的影响与剂量有关,男性多于女性。与安慰药比较,当剂量为5~15 mg·d-1时,性功能障碍(sexual dysfunction,SD)发生率差异无统计学意义,当剂量增加到20 mg·d-1时SD发生率增高。
在使用VH过程中,可以突然停药。但在第1周可能会出现头痛、肌肉紧张等短暂不适症状。VH对身体质量、心率或血压无明显影响,引起失眠和嗜睡的发生率与安慰药相当,对QTc间期无影响。VH在初始治疗期间,可能会增加儿童、青少年及18~24岁青壮年自杀想法和行为的风险。
动物致癌研究显示,给予VH后,无直肠良性息肉腺瘤的发生,未出现炎症与增生。动物生殖毒性研究显示,未见对雌、雄大鼠生育力和早期胚胎发育有明显影响。对胎仔未见明显致畸作用,但有一定的发育毒性,主要表现为胎仔体质量降低、骨化延迟。动物围产期毒性实验结果显示,VH可导致活胎数降低、早期幼仔死亡率升高和发育(尤其是开眼时间)延迟,可导致子代从出生到离乳时间段体质量降低。
目前用药过量后数据有限。VH剂量在40~75 mg可引起恶心、眩晕、腹泻、腹部不适、全身瘙痒、嗜睡和潮红加重[17-19]。
5、临床应用
5.1抑郁障碍(MDD)一篇综述系统评价VH治疗抑郁症的11项临床研究[20]。其中设立药物对照组的5项研究显示,度洛西汀60 mg·d-1或文拉法辛225 mg·d-1为对照组的急性期或维持期临床疗效均优于VH急性期15 mg·d-1和维持期5 mg·d-1。设立安慰药对照组的5项研究,VH剂量分别为1,5,10,15和20 mg·d-1,结果显示VH治疗抑郁症的效果显著优于安慰药组。有2项研究结果显示仅大剂量(20 mg·d-1)VH治疗MDD获得肯定效果。一项研究未取得肯定效果,与安慰药组差异无统计学意义。另一项以度洛西汀为对照组的试验结果表明,两组均有较好的抗抑郁效果,疗效差异无统计学意义。研究还发现,VH通常在约2周才开始起效,4周或更长时间才能达到稳定疗效。BOULENGER等[21]研究结果显示,75.7%患者应用VH治疗有效,蒙哥马利抑郁评定量表(Montgomery-Asberg Depression Rating Scale,MADRS)减分率≥50%,68.7%患者维持在缓解期。VH剂量在5~20 mg·d-1呈剂量-反应关系,在较大剂量时(15,20 mg·d-1)作用效果更明显。WANG等[22]做一项随机、双盲、8周固定剂量对照研究,试验组211例接受VH(10 mg·d-1)和对照组226例接受文拉法辛缓释剂(150 mg·d-1),评估VH在亚洲MDD患者的疗效和安全性。结果显示VH在广泛疗效、耐受性和成本效益方面益处均优于文拉法辛缓释剂。王朔等[23]随机、对照研究结果显示,VH可使患者在工作、社交生活、家庭生活/家庭责任等方面得到显著改善。王创[24]以VH(10 mg·d-1)和度洛西汀(60 mg·d-1)对照研究评价VH治疗MDD的疗效及安全性,结果显示VH与度洛西汀治疗MDD的临床疗效相当。
5.2广泛性焦虑障碍(GAD)BIDZAN等[25]研究显示,VH(5 mg·d-1)组比安慰药组改善患者焦虑症状更为显著,汉密尔顿焦虑量表(Hamilton Anxiety Scale,HAMA)总分明显减少,且具有较好的耐受性。但ROTHSCHILD等[26]研究显示VH 5 mg·d-1与安慰药治疗效果与安慰药相比差异无统计学意义。MAHABLESHWARKAR等[27]以不同剂量VH及安慰药和(或)度洛西汀作为对照研究,结果显示度洛西汀改善患者焦虑症状效果显著,但各个剂量的VH和安慰药均不能明显改善患者的焦虑症状。更大剂量的VH是否能显著改善患者的焦虑症状还有待更进一步的临床研究。
5.3 SSRI/SNRI治疗不佳的患者BRIGNONE等[28]进行一项为期12周、随机、双盲对照研究,随机接受VH10~20 mg·d-1或阿戈美拉汀25~50 mg·d-1,结果显示VH与阿戈美拉汀相比能显著降低MADRS总分,VH对于SSRI/SNRI药物治疗不佳的患者疗效显著。
5.4 MDD合并重度焦虑患者BOULENGER等[29]分别给予患者VH 15,20 mg·d-1、安慰药及度洛西汀60 mg·d-1治疗,8周后以MADRS和HAM-A的减分率评定患者的疗效,结果显示VH15,20 mg·d-1组与安慰药组比较,在改善MDD和焦虑症状效果上差异有统计学意义,但总体疗效不如度洛西汀组。BALDWIN等[30]通过纳入10项随机、安慰药对照文献进行Meta分析,结果显示VH降低MADRS评分优于安慰药,可有效治疗抑郁合并重度焦虑症状(HAMA≥20)的患者。
5.5改善认知多项随机、双盲、对照研究的荟萃分析,结果显示VH较安慰药显著改善数字符号转换测验(digit symbol substitution test,DSST),而度洛西汀较安慰药未显著改善,VH可以显著改善抑郁症认知症状。对抑郁症患者认知症状改善的直接和间接效应量结果显示,VH5~20 mg·d-1直接效应量比例高,而度洛西汀较低,说明VH主要是通过直接作用改善DSST,独立于MARDS评分的改善[31-33]。
5.6改善日常功能和社会功能一项多中心、随机、双盲、安慰药对照、活性药物(度洛西汀60 mg·d-1)参照的平行组研究,以基于任务的生活能力测验(ucsd performance-based skills assess,UPSA)评估VH10~20 mg·d-1治疗自述有认知症状的抑郁症患者的日常功能表现,包括家务、沟通交流、财务、交通、计划/娱乐活动。研究结果显示,第8周,VH10~20 mg·d-1组UPSA复合分数较基线提高8.01分,显著高于安慰药组,而度洛西汀组与安慰药组比较差异无统计学意义,表明VH可以显著改善抑郁症患者日常功能。
一项纳入9项为期6/8周的随机,双盲,安慰药对照研究的荟萃分析,通过席汉残疾量表(Sheehan Disability Scale,SDS)评估VH 5~20 mg·d-1治疗对社会功能的影响。VH 10 mg·d-1就可以显著改善患者工作/学校生活、家庭生活/家庭责任及社会生活评分[34-38]。
6、总结与展望
VH于2018年4月在中国上市,批准的适应症为成人抑郁症。由于有5年的新药专利保护期,最早也要到2023年才能实现国产,但现有文献报道VH5条合成路线难以实现工业化的大规模生产,考虑到原料成本和制剂工艺等,现有的合成路线仍需要进一步改进。
VH具有多重模式药理作用机制,在抗抑郁治疗中被寄予厚望,大规模临床项目已被证实具有显著的抗抑郁疗效,在5~20 mg·d-1剂量范围内呈现剂量-反应关系,对于重度抑郁患者疗效显著。虽然临床研究显示VH还可以改善抑郁合并重度焦虑患者的临床症状,对于SSRI或SNRI药物治疗失败的患者也有疗效,还可用于患者的长期维持治疗低复发风险,改善患者的认知功能和日常功能,但现有的临床研究资料还较少,VH的临床应用还有待更多临床研究来证实。
(摘自医药导报2021年10月第40卷第10期)
(编辑:曹雅茹、许男奇 校对:左正荣 审核:王智刚)

警惕代谢综合征--精神分裂症患者中的隐形杀手
代谢综合征(Metabolic syndrome, MS)是一组以肥胖、高血糖(糖尿病或糖调节受损)、血脂异常以及高血压等聚集发病、严重影响机体健康的临床症候群。精神障碍患者中有40.9% 罹患代谢综合征,而一般人群中为23.7%,服用抗精神病药物治疗的患者Ms患病率高达未服药患者患病率的3倍。
一、不知不觉中的危机
代谢综合征可增加心血管疾病和心血管死亡风险,加重精神疾病症状,损害认知功能,增加精神疾病复发风险。见下图“温水煮青蛙”般的改变。

二、危险因素
精神分裂症患者代谢综合征的危险因素包括疾病因素和药物因素两方面。
疾病方面:从遗传角度来说,精神分裂症的基因本身和代谢综合征重叠,具有同源性。此外,年龄、性别、病程、吸烟、失眠、不良生活方式等都有引起代谢综合征的风险。在药物方面:服用抗精神病药会导致食欲增加,另一方面还会增加胰岛素抵抗和引起糖代谢异常。在疾病和药物的共同作用下,糖尿病、高血压等代谢性疾病发生,进而增加了心血管疾病死亡率。
药物因素:多种受体途径影响,第2代抗精神病药物(SGA)相比第1代抗精神病药物(FGA)更易影响代谢。
①第2代抗精神病药物拮抗多巴胺(D2)受体可增强5-HT2C介导的食欲增加,同时拮抗组胺(H1)受体也可导致食欲增强、体重增加;
②拮抗中枢与外周毒蕈碱受体(M3)和直接作用于胰岛β细胞影响胰岛素分泌和糖代谢;
③通过对催乳素分泌的去抑制导致糖脂代谢异常,增加患者罹患代谢综合征的风险。

易影响代谢以奥氮平和氯氮平最为突出,喹硫平和利培酮的风险次之,氨磺必利、阿立哌唑、鲁拉西酮、齐拉西酮的代谢风险相对较少。第1代抗精神病药氯丙嗪、氟哌啶醇和奋乃静在我国仍广泛使用,氯丙嗪对H1受体有很高的亲和性,引起体重增加、血脂异常和血糖异常的风险较高;相对而言,氟哌啶醇和奋乃静的代谢风险较低。
三、诊断及依据
若患者满足下列症状标准3项及以上,即可诊断为代谢综合征:
①腹型肥胖:即中心型肥胖腰围男性≥90 cm,女性≥85 cm;
②高血糖:空腹血糖≥6.1 mmol/L 或糖负荷后2h血糖≥7.8 mmol/L ;
③高血压:≥130/85mmHg和(或)已确认为高血压并治疗者;
④空腹(TG)≥1.70mmol / L;
⑤空腹(HDL-C)<1.04 mmol/L。
四、治疗
精神分裂症患者代谢综合征的临床管理流程包括:评估、监测、预防和治疗。在这一过程中,需要全病程关注代谢风险,以优化用药方案。
2020年中华医学会精神医学分会精神分裂症协作组发布的《精神分裂症患者代谢综合征管理的中国专家共识》,提倡依据患者的心血管疾病风险对患者的代谢综合征进行分层管理。该共识依据代谢综合征5项诊断标准将精神分裂症患者划分为高风险人群、临界人群和代谢综合征人群3类,对不同程度的患者的代谢进行了不同强度的干预推荐。
精神分裂症患者代谢综合征风险分层

*精神分裂症本身即是代谢综合征的危险因素,因此精神分裂症患者即为高风险人群,应根据临床评估结果持续监测各项代谢指标
对于高风险人群和临界人群的代谢综合征管理,主要是预防为主。其中,改变生活方式是第一位,在改变生活方式无效时,需要调整药物选择。在评估精神症状和患者治疗需求的同时,临界人群应尽量选择低代谢风险的抗精神病药治疗。高风险人群应根据患者的临床需求选择用药。
精神分裂症患者代谢综合征的治疗措施与步骤包括:换用低代谢风险的抗精神病药物治疗、参照药物说明书和指南推荐选择临床换药方法、换药方案沟通。在药物干预方面,措施主要包括低代谢风险抗精神病药、降糖药和其他药物。在添加低代谢风险抗精神病药方面,需要考虑在获益同时多药治疗可能带来的不良反应等问题。在添加降糖药方面,应联合专科医生共同决策,可供选择的药物包括二甲双胍。此外,托吡酯、金刚烷胺、奥利司他、褪黑素、西布曲明和瑞波西汀等也是可行的选择,但是目前循证证据尚不充足。
五、总结
对于精神分裂症发生代谢综合征的关键点在于预防,防患于未然比治疗更重要。预防方面特别提醒大家注意以下几点:
1、早期识别高危人群,特别是在使用抗精神病药物之前要进行个人风险因素和家族史的评定,随之在生活中要合理饮食、控制体重、加强锻炼,忌烟酒。
2、治疗过程中应定期监测(每3月全面检查一次)体重、腰围、血脂、血糖、糖化血红蛋白和血压等指标,发现异常尽早干预。
3、如果观察到代谢指标改善不明显时要考虑换药治疗,常规来说,第二代抗精神病药的锥体外系不良反应(EPS)发生率较第一代明显下降,但却更易引起体重增加及糖脂代谢异常等代谢综合征。而换药有可能会导致病情反复,这时要兼顾病情的稳定及代谢风险,权衡利弊制定最佳药物方案。
只要大家重视精神分裂症患者中代谢综合征的危害,做好预防,出现时积极应对,就可以将代谢综合征的风险降到最低。
参考文献:
[1]舒良.精神分裂症防治指南[M].北京:北京大学医学出版社,2007:325-327.
[2]精神分裂症患者代谢综合征管理的中国专家共识中华精神科志,2020,53(01):3-10.
[3]第二代抗精神病药物对精神分裂症患者代谢综合征相关指标影响的网状Meta分析[J].中国新药杂志,2022,31(19):1952-1961.
[4]肖敏,杜辉,杨美珍,等.非典型抗精神病药物治疗精神分裂症所致代谢综合征对照研究[J].临床心身疾病杂志,2013,19( 1) : 11-13.
[5]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2017年版)[J].中华糖尿病杂志,2018,10(1):4-67.
[6]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2020年版)[J].中华内分泌代谢杂志,2021,37(4):311-398.
[7]尤加永,束飞.长期住院慢性精神分裂症患者代谢综合征特点分析[J].齐齐哈尔医学院学报,2020,41(2):169-172.
(编辑:朱亚男 校对:左正荣 审核:王智刚)

欧盟建议对含丙戊酸药品采取新措施以避免在孕妇人群中暴露
欧洲药品管理局(EMA)的药物警戒风险评估委员会(PRAC)近期建议采取新的监管措施以避免孕妇子宫中的胎儿暴露于丙戊酸,因曾在子宫中暴露于丙戊酸的婴幼儿会有畸形和发育的系列问题,这些监管措施包括在含丙戊酸药品使用中增加新的限制条件,实施妊娠防范计划(PPP)等。
含丙戊酸药品在欧盟范围内被批准用于治疗癫痫、双相障碍,在一些国家用于预防偏头痛。这些药品的活性成分可能为丙戊酸、丙戊酸镁、丙戊酸钠、双丙戊酸钠或丙戊酰胺。含丙戊酸药品一个已知的显著风险是子宫中曾暴露于丙戊酸的婴幼儿会有畸形和发育的系列问题。之前的一次评估曾建议采用更好的告知妇女关于此类风险的相关措施以减少这类药品在怀孕妇女中使用,只能在其他的治疗手段无效或其他药物因严重不良反应无法使用的情况下才能开始丙戊酸的治疗。然而,因考虑到之前评估采取的措施没有充分有效地控制好丙戊酸的相关风险,PRAC又启动了本次针对丙戊酸的评估。
PRAC审查了已有的证据并通过书面提交意见、专家咨询会议、包括医务人员在内的利益相关人的会议、患者组织、患者和她们的家庭以及公众听证会等多种方式,广泛地咨询了医务人员和患者,包括妇女和她们在怀孕期间被丙戊酸影响的孩子。PRAC注意到之前的监管措施采取后,妇女患者常常仍然不能及时地接收到正确的用药安全信息,因此需要制定进一步的措施以帮助妇女患者在怀孕期间避免使用丙戊酸。然而,对于某些妇女患者,使用该药的指征是明确的,例如那些有某种特定类型癫痫的患者,丙戊酸是唯一恰当的治疗方法,甚至可以挽救生命。
PRAC因此考虑应改变含丙戊酸药品使用的方式,建议加强限制此类药品的使用,并为可能受到影响的妇女患者引入了新的处方医生咨询和正确告知其相关信息的措施。
PRAC建议的主要措施包括:
1.对因偏头痛或双相障碍而处方丙戊酸钠的患者:
怀孕期:禁用丙戊酸。
在具有生育能力的女性患者中:禁用丙戊酸,除非满足妊娠防范计划(PPP)的要求。
2.对于癫痫患者:
怀孕期:禁用丙戊酸。然而,在某些女性癫痫患者中,丙戊酸可能无法停药,在合适的专业护理下,可以继续治疗。
在具有生育能力的女性患者中:禁用丙戊酸,除非满足妊娠防范计划(PPP)的要求。
3.PRAC同时建议所有含丙戊酸药品的外包装上必须包含一个醒目的关于怀孕期间服用该药引起相关风险的警告。除上述的警示语外,还可包含一个标志/符号,配合详细解释在各个国家来使用。
4.已上市丙戊酸药品的生产企业也应更新针对医务人员和患者的用药指南中用药安全教育相关资料。
新的妊娠防范计划(PPP)的要点:
1.评估患者即将怀孕的潜在可能性,评价患者的个人情况,以支持做出明智决策。2.在治疗开始和治疗过程中根据需要开展的系列怀孕测试。3.告知患者关于丙戊酸治疗的相关风险。4.解释在整个药品治疗过程中有效避孕的必要性。5.至少一年一次由一位专家对治疗进行评估。6.对“新风险确认”表格的介绍,该表格由患者和处方医生在每次评估中逐项核对,以确认合适的建议被提出并被理解。
PRAC也建议上市这些药品的生产企业开展额外研究以进一步阐述由丙戊酸导致的风险的本质和程度,并持续监测丙戊酸的临床使用和已在子宫中受到丙戊酸影响人群的长期影响。
由于含丙戊酸药品在欧盟范围内已全部许可上市,PRAC建议将递交人用药品相互认可和分散评审程序协调组(CMDh)来采纳。与此同时,有任何担忧的妇女患者应咨询她们的医生。已处方过含丙戊酸药品的妇女和有生育能力的女孩,没有咨询主治医生前不应停用该类药品,否则可能对患者本身或未出生的胎儿有危害。
(来源:EMA网站)
(编辑:朱亚男 校对:左正荣 审核:王智刚)
